Анатомо физиологические особенности системы новорожденного. Особенность органов дыхания у доношенных новорожденных детей
Физиологические особенности новорожденных детей
Метаболизм глюкозы и кальция. Благодаря свободной диффузии через плаценту, концентрация глюкозы в крови плода поддерживается на уровне 70—80% от значений этого показателя в организме матери. В поздних стадиях внутриутробного развития в печени, скелете и сердечной мышце плода образуются запасы гликогена, однако количество его очень невелико. Прекращение после рождения снабжения глюкозой через плаценту делает новорожденного ребенка целиком зависимым от гликолиза до тех пор, пока глюкоза не начнет поступать из экзогенных источников.В отличие от взрослых людей, имеющих эффективно работающую систему гликогенеза, возможности новорожденных но использованию жиров и белков как субстрата для синтеза глюкозы существенно ограничены. В течение 2—3 часов после рождения ребенок исчерпывает запасы гликогена печени и становится зависимым от гликонеогенеза. Скорость снижения уровня глюкозы сыворотки зависит от се запасов, определяющихся гестацион-ным возрастом, а также от энергетических потребностей ребенка. Дети «маленькие к сроку» имеют очень высокий риск развития гипогликемии.
Симптомы ее неспецифичны и могут включать слабый или наоборот громкий крик, цианоз, апноэ, беспокойство, вялость или судороги. В некоторых случаях может не быть никаких клинических проявлений, несмотря на чрезвычайно низкий уровень глюкозы в крови.
Гипогликемией новорожденных считают содержание глюкозы менее 1,9 ммоль/л у доношенных и менее 1,4 ммоль/л у детей с низкой МТ. Через 72 часа после рождения уровень глюкозы должен быть 2,5 ммоль/л или больше.
Новорожденные с высоким риском развития гипогликемии требуют частого мониторинга концентрации глюкозы. С целью ранней диагностики определение уровня глюкозы в крови может быть осуществлено непосредственно в отделении новорожденных у постели больного с помощью индикаторной бумаги, пропитанной реактивом. Для увеличения точности исследования данный способ может дополняться калориметрическим методом, что позволяет качественную реакцию преобразовать в количественную, выразив содержание глюкозы в ммоль/л.
Поскольку большинство новорожденных, нуждающихся в хирургическом лечении, имеют риск развития гипогликемии, целесообразно сразу при поступлении ребенка провести пробу с индикаторной бумагой и при положительных результатах начинать введение 10% глюкозы, параллельно отправив кровь в лабораторию для точного определения уровня глюкозы в крови. Цель ранней инфузии глюкозы — предотвратить развитие клинических проявлений гипогликемии и поддержать уровень глюкозы выше 2,5 ммоль/л.
При падении концентрации глюкозы ниже 2,2 ммоль/л, а также при наличии любых симптомов гипогликемии, внутривенно вводят I—2 мл/кг 50% глюкозы. В течение первых 36—48 часов после больших операций водно-электролитный баланс, как правило, претерпевает быстрые изменения. В этот период содержание декстрозы во внутривенно вводимых растворах должно поддерживаться в пределах от 5% до 15% в зависимости от показателей концентрации глюкозы в крови и в моче.
Гиперпикемия довольно часто возникает у незрелых новорожденных со сроком гестацин менее 38 недель и массой тела до 1,1 кг, находящихся на парентеральном питании. Это обычно дети первых трех дней жизни, получающие 10% глюкозу в дозе 100 мл/кг/сут. Причиной гинергликемии, по-видимому, является пониженная инсулиновая реакция на вводимую глюкозу. В результате гипергликемии может развиться внутрижелудочковос кровоизлияние, а также почечные потери жидкости и электролитов, связанные с глнжозурией.
Для предотвращения гипергликемии скорость инфузии и концентрация глюкозы должны регулироваться в зависимости от уровня глюкозы в сыворотке. Чтобы обеспечить таким детям адекватную калорийную поддержку, увеличение концентрации и объемов глюкозы должно быть очень медленным и постепенным. Например, можно начать с 5% раствора декстрозы в обьеме 100 мл/кг/сут, наращивая концентрацию ежедневно или через день на 1% в отличие от общепринятого повышения на 2,5% или 5% ежедневно.
Кальций. Плод постоянно снабжается кальцием через плаценту. Из общего количества кальция, полученного таким путем, 75% транспортируется после 28 недель гестации.3 Это обстоятельство отчасти объясняет высокую частоту гипокальциемии у недоношенных детей. При рождении имеется естественная тенденция к гипокальциемии, обусловленная уменьшением запасов кальция, незрелостью почек и относительным гипопаратиреоидизмом, связанным с высоким уровнем кальция у плода. Содержание кальция у новорожденного обычно максимально снижается через 24—48 часов после рождения. Гинокальциемией считается уровень ионизированного кальция менее 0,25 ммоль/л.
Наибольший риск гипокальциемии имеют недоношенные дети, новорожденные с хирургической патологией, а также родившиеся у женщин с осложненным течением беременности, например с диабетом, либо от матерей, получавших инфузии бикарбоната.
Заменные переливания или массивные трансфузии цитратной крови могут привести к образованию кальциеви цитратных комплексов и соответственно падению уровня кальция в сыворотке. Более позднее развитие гипокальциемии (после 48 часов от рождения) редко отмечается в настоящее время, поскольку большинство получаемых новорожденными смесей имеют низкое содержание фосфата.
Симптомы гипокальциемии, так же, как и гипогликемии, неспецифичны и заключаются в общей возбудимости и приступообразном беспокойстве. Повышенный мышечный тонус у детей с гинокальциемией помогает в дифференциальной диагностике с гипогликемией. Наибольшее значение имеет определение уровни ионизированного кальции в крови. Лечение детей с клиническими проявлениями гипокальциемии заключается во внутривенном введении 10% раствора кальция глюконата в количестве 1—2 мл/кг в течение 10 минут на фоне постоянного ЭКГ-мониторинга.
Пациентам с бессимптомной гипокальциемией кальций назначают в дозе 50 мг/кг/сут в виде кальция глюконата, который добавляют к инфузионным растворам (1 мл 10% раствора кальция глюконата содержит 9 мг кальция). Кальций не следует смешивать с натрия бикарбонатом. Метаболизм кальция взаимосвязан с обменом магния. Поэтому при наличии риска гипокальциемии всегда имеется и риск гипомагнезиемии. Если у ребенка с судорогами, расцениваемыми как проявление гипокальциемии, нет эффекта от введения кальция, следует заподозрить гипомагнезиемию и подтвердить или исключить ее, проведя исследование уровня магния в сыворотке. Лечение заключается в срочном внутримышечном введении 50% раствора магния сульфата в дозе 0,2 мг/кг, при необходимости эту дозу можно повторять каждые 4 часа.
Объем крови. Общее число эритроцитов поднимается при рождении до своего максимума. Показатели объема крови у недоношенных и доношенных новорожденных, а также у детей старше месяца жизни представлены в таблице 1-2. К трем месяцам жизни общий объем крови на кг массы тела достигает величин, характерных для взрослых людей.
Таблица 1-2. Показатели объема крови
Общий объем крови в периоде новорожденности варьирует в зависимости от зрелости ребенка, его размеров, а также плацентарной трансфузии. Поскольку плацента при рождении содержит 75— 125 мл крови, то при отсроченной перевязке пуповины уровень гемоглобина у новорожденного будет более высоким. Предотвратить плацентарную трансфузию или искусственно «создать» анемию можно, если перед перевязкой пуповины подержать ребенка выше уровня плаценты.
Изначально высокое гематокритное число (больше 50%) может быть использовано как ориентировочный показатель имевшейся плацентарной трансфузии. Уровень гемоглобина больше 220 г/л в сочетании с гематокритным числом выше 65% в течение 1-й недели жизни должен расцениваться как полицитемия. По достижении гематокритным числом уровня 65%, дальнейшее его повышение приводит к быстрому существенному увеличению вязкости крови.
Полицитемия новорожденных характерна для детей, родившихся от женщин с диабетом, токсикозом беременности, а также для «маленьких к сроку». Лечение полицитемии осуществляется путем частичного заменного переливания свежей крови или 5% раствора альбумина.
Причины анемии при рождении могут быть объединены в 3 большие группы: кровопотеря, гемолиз и сниженная продукция эритроцитов. Одной из важных причин тяжелой хронической анемии, которая иногда может привести даже к летальному исходу, является фетальный эритробластоз или изоиммунизация. Это заболевание возникает в том случае, когда эритроциты резус-положительного плода проникают в кровоток резус-отрицательной матери.
Последующий переход IgG резус-антител от матери в кровоток плода ведет к гемолизу, который и обусловливает тяжелые проявления патологии. Наиболее частые признаки гемолитической болезни новорожденных — желтуха, бледность, увеличение селезенки или печени. В особо тяжелых случаях возникают массивные отеки, не связанные непосредственно с уровнем гемоглобина.
Лечение фетального эритробластоза должно быть сосредоточено на профилактике иммунизации матери введением антирезусного иммуноглобулина каждой резус-отрицательной женщине, перенесшей роды резус-положительным ребенком или аборт. В тяжелых случаях при положительной пробе Кумбса, уровне гемоглобина в пуповинной крови ниже 105 г/л или билирубина выше 80 ммоль/л, показано срочное заменное переливание. У менее тяжелых детей заменное переливание производят в том случае, когда общий уровень непрямого билирубина превышает 340 ммоль/л.
Фетальный и «взрослый» гемоглобин. При уровне кислорода 27 мм рт. ст. из «взрослого» гемоглобина освобождается 50% кислорода (Р-50). Таким образом, Р-50 «взрослого» гемоглобина равно 27 мм рт. ст. Снижение способности гемоглобина связывать кислород позволяет большему количеству освобожденного кислорода при данном его уровне переходить в ткани.
Показатель Р-50 фетального гемоглобина на 6— 8 мм рт. ст. ниже, чем «взрослого» гемоглобина. Относительно низкий уровень Р-50 фетального гемоглобина способствует более эффективному поступлению кислорода из плаценты в ткани плода. В этой ситуации кривая, отражающая насыщение гемоглобина кислородом, смещается влево. Уменьшение Р-50 отчасти связано с меньшей способностью фетального гемоглобина, по сравнению со «взрослым», связывать 2,3-дифосфоглицерат. К 4—6-месячному возрасту у доношенных детей кривая насыщения гемоглобина кислородом постепенно уклоняется вправо и показатели Р-50 приближаются к значениям «взрослого» гемоглобина.
Желтуха. Билирубин — жирорастворимое вещество, образующееся в результате распада гемоглобина. При конъюгации в гепатоцитах с глюкуроновой кислотой он становится водорастворимым. При нарушении механизма связывания непрямой билирубин накапливается и действует как нейротоксический яд, вызывая поражение нервной системы в виде ядерной желтухи. При тяжелых ее формах могут развиться такие осложнения как церебральный паралич, потеря слуха и т. д.
Сразу после рождения экскреторная функция печени у новорожденных значительно снижена. Поэтому даже у здоровых доношенных детей могут отмечаться подъемы уровня непрямого билирубина, достигающего максимума (170 ммоль/л) к 4-му дню жизни и возвращающегося к нормальным показателям к 6-му дню. Повышение у доношенного ребенка уровня общего билирубина более 200 ммоль/л должно заставлять искать причину гипербилирубинемии (табл. 1-3).
Таблица 1-3. Наиболее частые причины затянувшейся гипербилирубинемии (за счет непрямого билирубина)

Лечение гипербилирубинемии, в значительной мере определяющееся массой тела ребенка, начинают с фототерапии: (1) у новорожденных с массой тела меньше 1500 г, когда уровень билирубина достигает 85 ммоль/л, (2) при массе тела 1500— 2000 г и повышении уровня билирубина до 140 ммоль/л, (3) при МТ 2000—2500 г, когда уровень билирубина достигает 220 ммоль/л. У доношенных детей, находящихся на искусственном вскармливании и не имеющих признаков гемолитической болезни, фототерапию начинают, когда уровень билирубина достигает 250 ммоль/л.
При гипербилирубинемии, связанной с гемолитической болезнью, фототерапию рекомендуют проводить, если показатели билирубина превышают 170 ммоль/л к 12 часам после рождения, 200 ммоль/л — к 18 часам, 240 ммоль/л — к 24 часам и 255 ммоль/л — в более поздние сроки. До настоящего времени остается спорным вопрос — какой уровень билирубина должен являться показанием к заменному переливанию крови.
Ретинопатия недоношенных (РН) возникает в результате нарушений развития (его активной фазы) сосудов сетчатки в течение первых 3—4 месяцев жизни. В больших отделениях новорожденных детей (например, в госпитале г. Питсбурга) РН обнаруживается у 1,9% недоношенных. Выявить факторы риска в отношении РН трудно, однако две причины, несомненно, играют существенную роль в патогенезе РН — воздействие кислорода и недоношенность. Американская
Педиатрическая Академия считает необходимым у каждого недоношенного ребенка, получавшего кислород, обследовать сетчатку в возрасте 6—8 недель. Ретролеитальная фиброплазия (РЛФ) проявляется изменениями в сетчатке и стекловидном теле, наступающими после острой стадии ретинопатии (3—6 мес. после рождения). Исследование результатов применения криотерапии в лечении РН показало, что данный метод достаточно эффективен и способствует профилактике таких осложнений, как отслойка сетчатки и фиброз стекловидного тела.
Терморегуляция. Относительно большая поверхность тела по сравнению с массой у новорожденного ребенка в значительной степени объясняет трудности самостоятельного поддержания постоянной температуры тела. Потери тепла могут возникнуть в связи с испарением (мокрый ребенок или лежащий на влажном белье), непосредственной отдачей тепла (прямой контакт кожи с холодной поверхностью), конвекцией (движение воздушных потоков) и радиацией (организм излучает тепло по направлению к более холодным поверхностям, даже если они не находятся в прямом контакте с этим организмом).
Именно радиация наиболее трудно контролируема и управляема. Увеличение теплопродукции у новорожденных может быть обеспечено активацией метаболизма, повышением мышечной активности (подобно взрослым людям), либо благодаря липолизу бурого жира. Однако жировой термогенез бывает существенно ограничен малыми запасами бурого жира (при истощении), а также возможной его дезактивацией в результате блокирования при использовании некоторых лекарств (сосудосуживающие препараты или анестетики).
Оптимальной температурой окружающей среды для новорожденного считается та, при которой ребенок может поддерживать постоянную температуру тела путем вазомоторной регуляции при минимальной скорости обменных процессов. Под критической температурой подразумеваются те ее показатели, при дальнейшем снижении которых для восстановления теплопотерь ребенку необходимо изменение метаболизма. Невозможно рекомендовать какой-либо единый температурный режим в кувезе, подходящий для любого ребенка.
Оптимальная (нейтральная) температура устанавливается с учетом массы тела и возраста новорожденного (рис. 1-2 и 1-3). Для маловесных детей первых 6 недель жизни она обычно составляет 34— 35°, после 6 до 12 недель — 31—32°. Для более крупных доношенных новорожденных с МТ 2— 3 кг нейтральная температура колеблется в пределах 31—34° в первый день жизни и 29—31° — в последующем до 12-го дня. Наилучшим образом необходимую температуру обеспечивают двустенные кувезы. Что касается нагревательных приборов, они не могут предотвратить конвекцию, что в результате приводит порой к высоким экстраренальным потерям воды.

Рис. 1-2. Нейтральный температурный режим для новорожденных первой недели жизни.

Рис. 1-3. Нейтральный: температурный режим СО для новорожденных в возрасте с 7-го по 35-й дни жизни. Температура для детей с массой тела больше 2 кг рассчитывается путем экстраполяция.
К.У. Ашкрафт, Т.М. Холдер
Многие родители, говоря о , подразумевают время от первого крика малыша и до наступления 12-месячного возраста. Однако в неонатологии под этим понятием рассматривают период от первой минуты и до 28-го дня жизни. Это самое сложное в адаптационном плане время, и важно преодолеть его, сведя возможные риски к минимуму.
Периоды адаптации новорожденных детей
В периоде новорожденности в связи с особенностями ребенка условно выделяют два периода.
1. Ранний неонатальный период. Этот физиологический период новорожденности длится от перевязки пуповины до 7-х суток жизни;
2. Поздний неонатальный период. Этот период длится с 8-го по 28-й день жизни.
В это время происходит адаптация организма новорожденных детей к новым условиям обитания. Этот физиологический процесс при неблагоприятных условиях может принимать неблагополучное течение. Возникают пограничные состояния, не требующие специального лечения. В момент родов у младенца отмечается «синдром только что рожденного ребенка», который характеризуется обезвоживанием, глубоким вдохом, криком, повышенным мышечным тонусом, позой новорожденного ребенка с согнутыми, приведенными к туловищу руками, кистями, сжатыми в кулачки.
Адаптация новорожденных в оба периода к новым условиям жизни – процесс непростой. Ощущения ребенка складываются из внутриутробного опыта и впечатлений от нового, незнакомого мира. Единственным источником привычных эмоций является мать, поэтому малышу необходимо симбиотическое единство с ней, включающее уход и удовлетворение физиологических потребностей младенца. Новорожденный помнит, что в утробе он находился в полной безопасности. После рождения он чувствует себя защищенным только в случае близости матери. Самым важным условием адаптации младенца является физиологический контакт с матерью: тепло, ношение на руках, материнское прикосновение, поглаживание и т. д. Физиологический контакт матери и ребенка необходим для полноценного развития эндокринной, иммунной и других систем.
Оценка состояния новорожденного ребенка
Сразу после рождения проводится оценка физиологического состояния ребенка в период новорожденности по шкале Апгар.
 По этой шкале определяются 5 важнейших признаков:
По этой шкале определяются 5 важнейших признаков:
- частота и ритм сердцебиений;
- характер дыхания;
- мышечный бонус;
- рефлекторная возбудимость;
- окраска кожных покровов.
Каждый признак для характеристики периода новорожденности оценивается 0, 1, 2 баллами. Баллы складывают; сумма, равная 1-3, свидетельствует о тяжелом состоянии новорожденного. Здоровые дети набирают 8-10 баллов. Через 5 минут оценка состояния младенца по шкале Апгар повторяется. Общую характеристику этого периода новорожденности в цифровом выражении обязательно сообщают матери.
Таблица «Оценка состояния новорожденного по шкале Апгар»:
|
Показатель |
Оценка в баллах |
||
|
Частота сердцебиений |
Отсутствует |
Менее 100 в минуту |
Более 100 в минуту |
|
Отсутствует |
Нерегулярное - гиповентиляция |
Регулярное |
|
|
Мышечный тонус |
Отсутствует |
Частое сгибание |
Активные движения |
|
Рефлекторная возбудимость |
Отсутствует |
Выражена слабо |
Громкий крик, активные движения |
|
Цвет кожи |
Бледный, синюшный |
Розовая окраска тела и синюшная окраска конечностей |
Розовая окраска всего тела и конечностей |
Физиологические особенности новорожденных детей
Говоря о физиологических особенностях периода новорожденности, рассматривают дыхание, кровообращение, температурный режим, физиологическую убыль массы тела, изменение цвета кожных покровов и другие показатели.
Особенности дыхания и кровообращения у младенца после рождения. Легкие у ребенка расправляются в связи с возникающим глубоким вдохом и затрудненным выдохом. При этом в первые 3 дня жизни отмечается такая особенность периода новорожденности, как повышенная вентиляция легких. Она связана с перестройкой органов кровообращения и началом функционирования малого и большого кругов кровообращения, закрытием и прекращением работы пупочных сосудов, овального отверстия в предсердии.
 Температурный режим.
После рождения ребенок приспосабливается к новому температурному режиму, меняющемуся постоянно. Система терморегуляции в первые дни у младенца несовершенна, и в первые часы после родов температура его тела может снижаться на 1-2 °С, а на 3-5-й день иногда возникает преходящая лихорадка, при которой температура тела повышается и в течение нескольких часов сохраняется в пределах 38-39 °С. Основными причинами этих колебаний являются несовершенство терморегулядии, потеря жидкости после рождения, избыточное поступление белка с молозивом в организм младенца.
Температурный режим.
После рождения ребенок приспосабливается к новому температурному режиму, меняющемуся постоянно. Система терморегуляции в первые дни у младенца несовершенна, и в первые часы после родов температура его тела может снижаться на 1-2 °С, а на 3-5-й день иногда возникает преходящая лихорадка, при которой температура тела повышается и в течение нескольких часов сохраняется в пределах 38-39 °С. Основными причинами этих колебаний являются несовершенство терморегулядии, потеря жидкости после рождения, избыточное поступление белка с молозивом в организм младенца.
Физиологическая убыль массы тела. У новорожденных физиологическая убыль не превышает у доношенных 10% массы при рождении и 10-12% - у недоношенных. Эта особенность течения периода новорожденности возникает вследствие недоедания в первые дни жизни, потери воды через кожу, с мочой, испражнениями, через легкие и кожу. Восстановление массы тела до первоначальной у доношенных детей происходит к 5-7-му дню жизни, у недоношенных этот процесс идет медленнее.
Изменение цвета кожных покровов. Это одна из основных особенностей периода новорожденности: младенцы появляются на свет с покрасневшей кожей, так называемой эритемой. Различают простую и токсическую эритему. Простая эритема отмечается у всех новорожденных, она проявляется в ответ на воздействие внешней среды. У доношенных детей покраснение слабо выражено и исчезает в срок от нескольких часов до 3 дней после рождения. У недоношенных покраснение яркое и сохраняется до недели. Затем на месте эритемы остается шелушение, особенно выраженное у детей с крупным весом. Токсическая эритема, появляющаяся на 2-5-й день жизни, считается аллергической реакцией. Она проявляется в виде единичных или множественных пятен покраснения, иногда пузырей. Высыпания отсутствуют на ладонях, стопах, слизистых оболочках; обычно элементы угасают через 1-3 дня. Токсическая эритема диагностируется у 30% новорожденных. Лечения не требуется, эритема исчезает самопроизвольно в течение нескольких дней.
Физиологическая желтуха новорожденных. Физиологическая желтуха появляется на 2-3-й день жизни, она наблюдается у 60% новорожденных и проявляется желтушным окрашиванием белков глаз и слизистых оболочек рта. Состояние ребенка не нарушается, кал и моча имеют обычную окраску.
Желтуха исчезает к концу первой недели жизни. Если желтуха затягивается, то необходимо обследование для выявления вызвавшей его патологии.
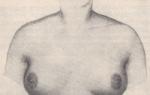
Половой криз (гормональный криз) новорожденных. Половой криз регистрируют у двух третей новорожденных. Он проявляется нагрубанием молочных желез; кровотечениями из влагалища у девочек; отеком наружных половых органов; у мальчиков может отмечаться потемнение кожи мошонки и сосков. Нагрубание молочных желез имеет симметричный характер, обычно не сопровождается изменениями кожи; из молочных желез иногда имеется отделяемое белого или серого цвета.
Обычно симптомы полового криза проявляются на 3-4-й день жизни, они, как правило, исчезают на 2-й неделе без всяких последствий.
Какой кал и моча у новорожденных
 Многих мам интересует, какой кал у новорожденных в ранний неонатальный период и какая у младенцев моча. Первородный кал представляет собой содержимое пищеварительного тракта, перемешанное с проглоченными околоплодными водами. Это густая масса темно-зеленого цвета, называемая меконием. В последующий период новорожденности, при развитии ребенка меконий постепенно переходит в обычный стул новорожденного ребенка - желтовато-золотистый кашицеобразны я кал, выделяющийся несколько раз в сутки.
Многих мам интересует, какой кал у новорожденных в ранний неонатальный период и какая у младенцев моча. Первородный кал представляет собой содержимое пищеварительного тракта, перемешанное с проглоченными околоплодными водами. Это густая масса темно-зеленого цвета, называемая меконием. В последующий период новорожденности, при развитии ребенка меконий постепенно переходит в обычный стул новорожденного ребенка - желтовато-золотистый кашицеобразны я кал, выделяющийся несколько раз в сутки.
В первую неделю жизни в связи с адаптацией к новым условиям жизни ребенок нуждается в специальном уходе, особых гигиенических условиях, чтобы предупредить заболевания, которые могут возникнуть в этот период.
Одна из характерных анатомо-физиологических особенностей периода новорожденности – 4-5 мочеиспусканий в первые сутки и более частое мочеотделение к концу первой недели жизни. Какая моча у новорожденного в ранний неонатальный период? В первые дни у младенца с мочой выделяется белок. В просвете мочевых канальцев может откладываться мочевая кислота (мочекислый инфаркт); в таких случаях моча окрашена более ярко, имеет желтовато-коричневый цвет, на пеленках остаются коричневые пятна с осадком в виде песка. К концу первой недели эти изменения проходят самопроизвольно.
Анатомо-физиологические особенности и признаки недоношенных новорожденных
Недоношенными являются дети, рожденные до наступления 40-недельного срока беременности (между 28-3 7-й неделями беременности), с массой тела от 1000 до 2500 г и ростом 35-40 см. Исключением могут быть доношенные дети от многоплодной беременности, они в норме имеют массу до 2500 г. Кроме этого, низкую массу имеют доношенные дети от курящих и злоупотребляющих алкоголем матерей, младенцы с пороками развития.
Дети, рожденные с массой ниже 2500 г и ростом менее 45 см, независимо от срока беременности являются незрелыми.
Внешние признаки недоношенности недоношенных новорожденных проявляются следующим образом:

- подкожно-жировой слой отсутствует или развит очень слабо;
- все тело младенца покрывает обильный пушок;
- кости черепа достаточно плотны, но могут заходить друг на друга;
- малый родничок не закрыт;
- ушные раковины мягкие, асимметричные;
- размеры головы превышают размеры грудной клетки;
- ногти тонкие и обычно доходят до конца ногтевого ложа;
- пупочное кольцо расположено в нижнем квадранте живота.
Анатомо-физиологические особенности недоношенных новорожденных и функциональные признаки недоношенности:
- недоразвитость центральной нервной системы и других органов и их функциональная незрелость;
- несовершенство терморегуляции. Эта особенность недоношенных новорожденных заключаются в невозможности удерживать температуру тела на постоянном уровне;
- несовершенство акта дыхания, колебания в его ритме вплоть до остановки и внезапной смерти;
- слабая выраженность сосательного и глотательного рефлексов;
- недоразвитие сосудистой системы, проявляющееся в хрупкости и тонкости кровеносных сосудов, что способствует возникновению нарушений мозгового кровообращения и кровоизлияний в мозг.
Как ухаживать за новорожденным ребенком: алгоритм утреннего туалета
Утренний туалет новорожденного ребенка и последующий ежедневный уход за младенцем – необходимое условие для быстрой адаптации малыша в новых условиях.
Алгоритм туалета новорожденного следующий:
- умывание лица;
- промывание глаз раствором фурацилина;
- обработка пуповинного остатка 70%-ным спиртом с последующим его прижиганием 5%-ным раствором марганцовокислого калия. После отпадения пуповины пупочная ранка обрабатывается 3%-ным раствором перекиси водорода, а затем 70%-ным спиртом и 5% -ным раствором марганцовокислого калия;
- по показаниям обработка носовых ходов и слуховых проходов (жгутиками, смоченными стерильным вазелином);
- при наличии молочницы туалет новорожденного ребенка обязательно включает обработку слизистой оболочки рта 20% -ным раствором буры в глицерине.
А как ухаживать за новорожденным после того, как подживет пупочная ранка? В это время малыша разрешается купать. Вода для купания берется теплая - ее температура должна составлять 36,5-37,5 °С, в ванне ребенок, не достигший 1 года, может находиться не более 5-10 минут.
Новорожденного малыша, быстро распеленав, погружают в воду, поддерживая под голову и спинку одной рукой, нижнюю часть туловища - другой. Моют ребенка, положив его голову себе на руку, несколько согнутую в локтевом суставе, ладонью поддерживая его за подмышечную впадину. Сначала намыливают голову, затем шею, грудь, спину и в последнюю очередь - ноги и руки. В процессе того как ухаживать за новорожденным ребенком, помните, что мыть лицо младенца водой из ванны нельзя.
Детей, когда они могут уверенно сидеть и стоять самостоятельно, моют сидя.
Как делать воздушные и солнечные ванны новорожденному
 Ни один человек, а грудные дети в особенности, не может обойтись без свежего воздуха и солнечного света. Гулять с младенцем начинают на следующий день после выписки из роддома, если температура воздуха не ниже -5 °С, начиная с 15-20 минут 2 раза в день. К месячному возрасту длительность прогулки доводят до 45-60 минут или гуляют с малышом 2 раза в день по 30 минут. Дети 3-6 месяцев нуждаются в более длительном пребывании на свежем воздухе - до 4-6 часов, разделенных на 2 прогулки, причем малыш в состоянии спокойно переносить температуру окружающего воздуха до -12 °С. К году ребенок должен гулять 6-10 часов в день.
Ни один человек, а грудные дети в особенности, не может обойтись без свежего воздуха и солнечного света. Гулять с младенцем начинают на следующий день после выписки из роддома, если температура воздуха не ниже -5 °С, начиная с 15-20 минут 2 раза в день. К месячному возрасту длительность прогулки доводят до 45-60 минут или гуляют с малышом 2 раза в день по 30 минут. Дети 3-6 месяцев нуждаются в более длительном пребывании на свежем воздухе - до 4-6 часов, разделенных на 2 прогулки, причем малыш в состоянии спокойно переносить температуру окружающего воздуха до -12 °С. К году ребенок должен гулять 6-10 часов в день.
Нужды новорожденным и воздушные ванны: в холодное время года их проводят в хорошо проветренном помещении, имеющем температуру воздуха +18…+20 ᵒС, в теплой время - при открытых окнах или на свежем воздухе. Малыша разворачивают и оставляют полежать раздетым 1-3 минуты, постепенно увеличивая время ванны до 15-20 минут. В этот момент малышу можно сделать массаж или заняться с ним гимнастикой. А как делать воздушные ванны новорожденным второго полугодия жизни? Таким малышам требуется проводить воздушные ванны 2 раза в день по 15 минут.
В первые дни после появления на свет солнечные ванны новорожденным не рекомендуются, лишь начиная с 3-4-месячного возраста ребенка (если нет противопоказаний) можно выносить «позагорать» в тенечке на 2-10 минут при условии, что температура окружающего воздуха не ниже 23 °С. К годовалому возрасту продолжительность солнечных ванн может быть постепенно увеличена до 20 минут. Кстати, прекрасный способ закаливания - обливание ребенка после солнечной ванны водой: в 3-6 месяцев с температурой 35-36 ᵒС, 6-12 месяцев- 19-20 °С. Но проводить подобные процедуры нужно с большой осторожностью: недопустимо появление «гусиной кожи» и тем более - дрожи.
Статья прочитана 15 672 раз(a).
Анатомо-физиологические особенности новорожденного
Голова новорожденного относительно большая. Она составляет 1/4 от общей длины тела, тогда как у взрослых – 1/8. Лицевая часть черепа относительно мала. Окружность головы 32-34 см и превышает на 2-4 см окружность груди. Некоторые швы - сагиттальный и др., как правило, открыты, большой родничок - также, а малый - открыт у 25% новорожденных. У большинства новорожденных головка покрыта волосами. Шея у новорожденных короткая и поэтому кажется, что голова расположена прямо на плечах. Большой родничок имеет форму ромба шириной около 20 мм. Измерять большой родничок следует от одного края до другого (углы часто переходят непосредственно в швы, и измерение в таких случаях неточно). Конечности новорожденного относительно коротки - 1/3 от общей длины тела; разница в длине верхних и нижних конечностей почти отсутствует. Конечности располагаются близко к туловищу и согнуты в локтевых и коленных суставах. Вес и рост , хотя и дают известные колебания, являются важными показателями при оценке развития и зрелости новорожденного. Средние показатели веса и роста новорожденного, по данным многочисленных наблюдений иностранных авторов следующие: 3250-3450 г для мальчиков и 3150-3400 г для девочек. Рост колеблется от 50 до 52 см для мальчиков и от 49 до 51 см для девочек и 50-53 см (в среднем 52 см) для мальчиков и 49-51 см (в среднем 51 см) для девочек. Процент доношенных детей с весом менее 3000 г в последние годы становится меньше, а детей с весом более 3000 г - больше. Нижняя граница веса для нормального плода при рождении 2500 г; при весе более 4500 г. Температура тела у новорожденных в связи с известным несовершенством терморегуляции колеблется в значительных границах. Измеренная per rectum, сразу после рождения, она составляет 37,7 - 38,2°. Кожа новорожденного гладкая, эластичная, богата водой. Поверхностно расположенная капиллярная сеть придает ей красноватый цвет. В первые часы после рождения кожа конечностей иногда слегка цианотична, но это не должно вызывать тревоги, если отсутствуют другие симптомы (нарушение дыхания и пр.). Кожа новорожденных покрыта нежным пушком (lanugo), особенно у недоношенных. Через кожу ребенок получает первые ощущения тепла и холода, прикосновения и боли. Кожа является и органом дыхания. Выделительная способность ее также хорошая. Защитная функция кожи не достаточно развита, поэтому она часто является входными воротами для инфекции. Подкожная жировая ткань хорошо развита, хотя имеются индивидуальные различия. Она накапливается за последние два месяца беременности и быстро увеличивается в первые 5-6 месяцев после рождения. Кожные придатки развиваются из первичных эпителиальных зародышевых клеток. Пушковый волос покрывает кожу всего тела за исключением ладоней, стоп, околоногтевых областей, губ, головки полового члена у мальчиков и половых губ у девочек. Волосы на голове иногда довольно длинные, иногда едва заметны. Ресницы, а также волосы в ноздрях и в наружном слуховом канале располагаются перпендикулярно, а остальные наклонены к поверхности тела. Каждый волос связан с волосяным фолликулом. Ежедневный рост волос составляет 0,2-0,3 мм. Слизистые в период новорожденности нежные, но сухие, так как количество желез в них скудное. Эластическая ткань слизистых слабо развита, содержит обилие кровеносных и лимфатических сосудов. Этим объясняется розово-красный цвет слизистых. Мышечная система . У новорожденных она не достаточно хорошо развита. Мышечные волокна тонкие с хорошо развитой интерстициальной тканью. Мышцы у новорожденного составляют 23% от общего веса тела, а у взрослых - 42%. Особенно слабо развиты мышцы конечностей. После рождения прежде всего развиваются мышцы шеи и значительно позднее мышцы тела и конечностей. . Нервная система . В момент рождения нервная система, особенно ц. н. с, не достигла своего полного развития. Причем филогенетически более старые отделы ее (спинной мозг и др.) развиты значительно лучше, чем молодые (головной мозг и др.). Нервная ткань новорожденных содержит много воды. Головной мозг относительно большой - 350-400 г, самый большой орган новорожденного. У мальчиков вес мозга на 15-20 г больше, соответственно большему их общему весу. Кора больших полушарий относительно тонка. Серое вещество мозга недостаточно отграничено от белого. Намечены большие борозды мозга. Они, однако, не всегда ясно выражены и, вообще, менее глубоки. Некоторые малые борозды отсутствуют. Кора головного мозга после рождения функционирует слабо. Мозжечок у новорожденных относительно слабо развит, с неглубокими бороздами и слегка продолговатой формой. Продолговатый мозг очень хорошо развит. В нем располагается жизненно важный Центр дыхания и пр. Спинной мозг имеет почти законченное строение и функциональную зрелость. У новорожденных он относительно длинный - от 14 до 16 см, весит 3-4 г. Спинномозговая жидкость у новорожденного находится под слабым давлением. Для новорожденного характерен ряд рефлекторных движений, обеспечивающих сосание и глотание. В связи с актом сосания существует и так наз. хоботковый рефлекс - хоботоподобное вытягивание губ при раздражении щек у уголков рта. Хватательный рефлекс (Робинсона) также положителен. При прикосновении к внутренней стороне ладони новорожденный так сильно сжимает и держит предмет, например, поданный ему палец, что ребенка можно поднять в воздух. Положителен у новорожденного и рефлекс обхватывания (Моро). Если ребенка положить на спину, ударить по подушке или быстро вытащить из под него пеленку, раздражаются вестибулярные рецепторы, в результате чего ребенок, открывая ручки, поднимает их кверху и кнутри. Наличие этого рефлекса позднее 3-4 месяцев некоторые авторы считают признаком отставания развития ребенка. Положителен и рефлекс ползания Bauer. Если положить новорожденного на живот и прикоснуться рукой к его стопам, он пытается ползти вперед. При прикосновении к щеке новорожденный поворачивает головку в ту же сторону; при поколачивании по одной щечке появляется подергивание другой. Глазной рефлекс у новорожденного выражается не только в сужении зрачков и смыкании век, ной резком откидывании головки назад. Слух у новорожденного развит уже в первые дни жизни. Осязание хорошо развито. Ребенок моментально реагирует на прикосновение к коже и слизистым. Чувствительность различных областей кожи не одинакова. Она сильнее выражена на лице, руках и ногах и слабее на спине. Изменения температуры новорожденный воспринимает с момента рождения. У новорожденных существует и болевая чувствительность . Укол, как правило, вызывает двигательную реакцию. Зрение развивается постепенно. У новорожденного оно сводится к ощущению света. У новорожденных наблюдается страбизм, называемый физиологическим, который исчезает после первого месяца. Зрачки реагируют на свет, иногда несколько медленнее. Резкий свет вызывает смыкание век и описанный выше глазной рефлекс. Развитие движений и психики ребенка тесно связано с развитием нервной системы и условиями окружающей среды. Последние должны обеспечить гармоничное развитие отдельных анализаторов еще в период новорожденности.
Костная система: При рождении костная система новорожденного содержит мало плотных веществ и много воды. Кости мягкие, эластичные с множеством кровеносных сосудов. Большая их часть по строению близка к хрящевой ткани. Костные пластинки расположены беспорядочно, а гаверсовы каналы имеют неправильную форму. Грудная клетка состоит из хрящевой ткани и представляет собой усеченный конус или имеет бочкообразную форму. Ребра гибкие, прикрепляются перпендикулярно к грудной кости. Межреберные пространства узкие, межреберные мышцы слабо развиты. Нижняя апертура широкая. Размеры легких относительно большие - плевральная полость почти отсутствует. Диафрагма располагается высоко - на уровне VIII грудного позвонка справа и на уровне IX слева. Она представляет собой тонкую пластинку - мышечную по периферии и сухожильную в середине. Тип дыхания - костно-диафрагмальный.
Позвоночный столб у новорожденных не имеет характерной для взрослых форм буквы "S ". Эту форму позвоночник принимает постепенно, при перемене положения тела из лежащего в сидящее, а позднее в вертикальное. Таз располагается почти горизонтально, и высота его относительно мала. Суставы отличаются большой подвижностью. Органы дыхания . Как и все остальные системы, органы дыхания в момент рождения еще не достигли своего полного развития. Нос новорожденного мал, с мягкими хрящами и узкими ходами. Слизистая носа нежная, сильно гиперемированная и отечная, что затрудняет дыхание. Носовые ходы узкие - диаметр их 2-3 мм. Слезно-носовой канал широкий. Слезные железы функционируют еще в первый день жизни, но совсем слабо. Новорожденный, как правило, плачет без слез. Исключения возможны. Придаточные пазухи (синусы) недоразвиты за исключением этмоидальных. Гайморовы пазухи представляют собой глубокие щели. Хотя и редко, но воспаления полостей возможны. Евстахиева труба короткая и широкая, располагается в горизонтальном направлении. При воспалении носа, глотки и др. инфекция легко распространяется из носоглотки к среднему уху. Глотка, гортань, трахея и бронхи узкие с мягкими хрящами. Фарингеальное лимфатическое кольцо слабо развито. Высокое расположение гортани, приблизительно на уровне II шейного позвонка, и соответствующий наклон ротовой полости обеспечивают беспрепятственное прохождение пищи, минуя вход дыхательного горла, что позволяет ребенку свободно дышать во время кормления. Бифуркация трахеи располагается на уровне III грудного позвонка. Правый бронх является непосредственным продолжением трахеи. Просвет бронхов узкий, хрящи мягкие, содержат мало эластических волокон, слизистая богата кровеносными сосудами. колебания. Сердечно-сосудистая система . После рождения ребенка в сердечно-сосудистой системе наступают сложные изменения. Приток плацентарной крови прекращается. Начинается легочное дыхание. Ductus venosus Arantii, ductus arteriosus Botalli, foramen ovale, пупочные сосуды и пр. постепенно закрываются, а позднее облитерируются. Переустройство кровообращения, как уже говорилось, тесно связано с началом дыхания. Обыкновенно с появлением дыхания сопротивление в сосудах легких падает, закрываются ductus Botalli и foramen ovale. Сердце новорожденного относительно больших размеров. Мышечные волокна нежные и короткие. Соединительная и эластическая ткань слабо развиты. Сердце расположено высоко и почти горизонтально. Сердечный удар определяется в четвертом межреберье на 0,5-1 см кнаружи от сосковой линии. Объем сердца около 18-20 мл. Стенки обоих желудочков одинаковой толщины - 5 мм. Просвет аорты и легочных артерий относительно широк. Резервная сила сердца велика. До конца первого месяца электрокардиографическое исследование указывает на известное превалирование правого желудочка, но это не значит, что и в анатомическом отношении правый желудочек превалирует над левым. Клиническое и рентгенологическое исследование сердца к 5-му дню жизни показывают уменьшение сердечных контуров и тени. Это говорит о том, что увеличение связано с расширением желудочка, а не с гипертрофией сердечной мышцы. Относительная ширина кровеносных сосудов значительно облегчает работу сердца. Стенки сосудов тонкие, с небольшим содержанием мышечных и эластических волокон. Капиллярная сеть хорошо развита. Капилляры короткие и стенки их легко проницаемы. Сердечная деятельность ускорена. Частота пульса от 120 до 140 ударов в мин. После первоначальной тахикардии (действие симпатического нерва) и гипоксии в некоторых случаях 2-3 дня наблюдается релятивная брадикардия. Она объясняется действием блуждающего нерва, низкой температурой тела в этом периоде и благоприятными условиями снабжения организма кислородом через легкие при пониженной потребности в кислороде и скудном питании. Постоянная тахикардия у новорожденных и грудных детей связана со сравнительно малым ударным объемом, который к концу первого года постепенно увеличивается в три раза. После первого дня иногда наблюдается респираторная аритмия. У основания сердца часто отсутствует акцент первого тона. Усиленная сердечная деятельность объясняется доминирующей ролью симпатического нерва. Тонус блуждающего нерва повышается в течение второго года. Кроветворные органы . Костный мозг является главным органом кроветворения. Дополнительные очаги кроветворения существуют в печени, селезенке, лимфатических железах, ретикуло-эндотелиальных клетках и пр. Кроветворение в период новорожденности сохраняет свой эмбриональный характер. Наряду со зрелыми клетками крови в костном мозге находят и молодые форменные элементы. Для кроветворной системы в этом периоде характерна неустойчивость по отношению к вредным внешним воздействиям. Но существует и огромная регенеративная способность - потери, как правило, быстро и полноценно восстанавливаются. Считают, что регулируют кроветворение кора надпочечников, гипофиз и половые железы. Лимфатические узлы сравнительно большие. Капсула их тонкая. Почти вся лимфатическая система участвует в кроветворении. Лимфатические узлы являются естественным барьером для инфекций. Однако их защитная функция совсем недостаточна, чтобы предотвратить генерализацию инфекционных процессов у новорожденных. Для исследования доступны шейные, подмышечные, локтевые лимфатические узлы. Миндалины небольшие , покрыты плотной соединительной мембраной, имеют гладкую поверхность. Позднее на их поверхности образуются углубления. Иногда, хотя и слабо, выражены аденоидные вегетации. В исключительно редких случаях они вовлекаются в процесс при заболевании новорожденного ринитом , фарингитом и др. и способствуют поддерживанию инфекции в этой области. Органы пищеварения . Развитие пищеварительной системы у новорожденного не закончено. В первые дни и месяцы ребенок не может жевать пищу. Наблюдается частичная дискоординация двигательной и тонической функции желудочно-кишечного тракта.
Полость рта у новорожденного мала, покрыта нежной, ярко-красной, легко ранимой слизистой. Язык относительно большой. При рождении он иногда заполняет всю ротовую полость. Твердое небо слегка дугообразно, с множеством складок слизистой. Выраженную складчатость имеет и слизистая десен. Особенное устройство языка, губ (с очень развитой мускулатурой), щек и др. облегчает акт сосания. Слюнные железы . Их секреция в первые недели жизни ребенка слабо выражена. Содержит малое количество слизистых клеток, соединительной ткани и кровеносных сосудов. В слюне содержится птиалин, мальтаза, лизозим, электролиты - калий, натрий, кальций и др., а также муцин. Кислые молочные смеси вызывают вдвое большее слюновыделение, чем молоко. Слюнная секреция понижается при переходе к другой пище. Сосание является сложным рефлекторным актом. Центр его располагается в продолговатом мозге. Во время сосания ребенок захватывает сосок и окружающую его ткань губами, а нижняя челюсть и язык отпускаются книзу. Раздражение при захватывании соска сопровождается сокращением его мускулатуры, сосок удлиняется и становится тверже. Движения языка, челюстей, губ и др. создают закрытую полость с отрицательным давлением, молоко высасывается из каналов грудной железы и поступает в рот. На одно глотательное движение падает 3-4 сосательных. Часто во время сосания ребенок глотает и воздух - аэрофагия. Дефекты в развитии соска или полости рта, неправильное приложение ребенка к груди создают условия для неполноценного кормления.
Пищевод новорожденного относительно длинный, а расстояние от челюстей до входа в желудок около 16-18 см. Слизистая пищевода нежная, богатая кровеносными сосудами. Мышечный слой и эластическая ткань слабо развиты. Железы почти отсутствуют. Желудок почти круглый, занимает горизонтальное или слегка косое положение и большая часть его располагается в левом подреберье. Кардиальная часть желудка соответствует уровню X-XI грудного позвонка, а привратник - уровню XII грудного или I поясничного позвонка. В момент рождения привратниковая часть желудка хорошо оформлена, а вход в пищевод относительно широк. Мышечный слой желудка слабо развит. Слизистая желудка сравнительно нежная. Эпителиальный слой и железы желудка состоят из высоких, цилиндрических клеток, выделяющих слизь. Вместимость желудка составляет около 20 мл в первый день, 60 мл к концу первой недели, 70-80 мл на второй неделе, 90-100 мл на третьей неделе и около 120 мл к концу первого месяца. Желудочная секреция начинается с момента поступления пищи в рот или прямо в желудок. Позднее вырабатывается условный рефлекс. Желудочный секрет содержит птиалин, пепсин, лабфермент, соляную кислоту и др. Обогащенное белками молоко, очень холодное или горячее, как и другие холодные или горячие жидкости задерживают желудочную секрецию и замедляют эвакуацию желудочного содержимого. При естественном вскармливании опорожнение желудка наступает через 2-2,5 ч. В двенадцатиперстной кишке пища подвергается воздействию трипсина, липазы, амилазы, панкреатина и др. В регуляции желудочной функции принимают участие ц. н. с. и эндокринные железы. Кишечник . В конце первого месяца жизни длина кишечника составляет в среднем 3 V2 м. Слизистая его богата кровеносными сосудами. Мышечный и эластический слой недоразвиты. Чем меньше ребенок, тем больше проницаемость кишечной стенки. Через нее проходят продукты не полностью переваренной пищи, микробы, токсины, гормоны и различные виды иммунных тел. Двигательная функция кишечника состоит из маятникообразных движений, которые облегчают всасывание, и, перистальтики, с помощью которой происходит продвижение пищи. Пища всасывается в тонком кишечнике, а вода - преимущественно в толстом. Печень новорожденного относительно больших размеров, вес ее составляет 4,4% от общего веса новорожденного (у взрослых - 2,4%). Печень богата кровеносными сосудами, бедна соединительной тканью, доли отчетливо не разграничены. Существует образование и выделение желчи, но количество ее относительно мало. Она содержит небольшое количество желчных солей и кислот, больше красящих веществ, слизи и воды. Функция печени связана с пищеварением, кровообращением, с углеводным и белковым обменом. Гликогенообразующая функция печени хорошо выражена. Недостаточна ее защитная функция - задерживание и нейтрализация микробов и токсинов. Селезенка хорошо развита. После рождения вес ее быстро увеличивается (от 7,2 до 16,5 г), удваиваясь к концу шестого месяца. Она богата ретикуло-эндотелиальными клетками. Поджелудочная железа . Вес поджелудочной железы составляет 2,5-3 г. Она состоит из большого количества соединительной ткани, богата кровеносными сосудами и бедна паренхимой. Наружная и внутренняя секреторная деятельность поджелудочной железы хорошо выражена. В двенадцатиперстную кишку выделяется панкреатический сок, содержащий липазу, амилазу, трипсин и пр. Меконий . Образование мекония начинается с 3-4 месяцев внутриутробной жизни. Иногда он выделяется из кишечника еще внутриутробно (например, при асфиксии) или во время родов - при ягодичном предлежании и др. Но, как правило, отхождение мекония наблюдается в первые 3 дня после рождения. Он представляет собой темно-зеленую или черную однородную массу без запаха. При врожденной атрезии желчных протоков имеет бледно-серый цвет. Состоит из десквамированных эпителиальных клеток, слизи, пищеварительных соков и поглощенных околоплодных вод. Общее количество его - 60-90 г. При микроскопическом исследовании в нем находят клетки плоского эпителия, vernix caseosa, жировые капли, кристаллы билирубина и холестерина и др. В момент рождения меконий стерилен. Уже спустя 12 ч в нем находят различные микроорганизмы: стрептококки и стафилококки, энтерококки, Bact. proteus vulgaris, Bact. coli. Через три дня (при недостаточном количестве принимаемой пищи на 4-5 дней) меконий заменяется коричневыми, зеленовато-желтыми, а позднее и золотисто-желтыми кашеобразными испражнениями с кислым запахом. Вначале стул у ребенка 3-4 и более раз в сутки, постепенно уменьшается до 1-2 раз. При естественном вскармливании флора испражнений состоит преимущественно из Bact. bifidus. При смешанном и искусственном вскармливании - из Bact. coli, Bact. paracoli, Bact. lactis aerogenes и др. Мочеполовая система . Выделительная система у новорожденных имеет ряд особенностей. У новорожденного они располагаются сравнительно низко - верхний полюс на уровне XI ребра, нижний - на уровне V поясничного позвонка. Величина почек относительно большая. Почечные лоханки не имеют характерных особенностей. При рождении тубулярные элементы недоразвиты. У недоношенных детей в почечной ткани продолжается образование клубочков до тех пор, пока число их не достигнет числа клубочков у доношенных детей (14-16). До конца первого года продолжается интенсивный рост почек. Концентрационная способность почек у новорожденных мала. Она составляет приблизительно 50% концентрационной способности у взрослых.
Мочеточники широкие, извилистые, длиной 6-7 см; мышечный слой их стенок слабо развит. Длина их 6-7 см. Мочевой пузырь у новорожденных располагается высоко. При максимальном наполнении его верхняя граница может достигать пупка. Опускание его в полость малого таза происходит постепенно. Стенка мочевого пузыря состоит из слабо развитой мышечной и эластической ткани и нежной слизистой. Размер и форма его в значительной степени зависят от количества собравшейся в нем мочи. Вместимость мочевого пузыря - 50-80 мл. Мочеиспускательный канал имеет хорошо развитые эпителиальные складки и железы. Длина его у мальчиков 5-6 см, а ширина - 0,5 см. Кавернозная часть мочеиспускательного канала слабо развита. У девочек длина мочеиспускательного канала - 2-2,5 см, а ширина - 0,60 см. Половые органы . Наружные половые органы у новорожденного хорошо оформлены. Яички у мальчиков в значительном проценте случаев уже спустились в мошонку (для недоношенных не полный descendus testiculorum почти физиологическое явление). Под влиянием термических и механических раздражений яички подтягиваются кверху, что можно ошибочно принять за крипторхизм. Размеры яичек: длина - 10 мм, ширина - 5 мм, толщина 5,5 мм. В гистологическом отношении строение яичек незакончено. Имеется большое количество промежуточных клеток; семенные канальцы имеют вид тяжей. Предстательная железа новорожденного относительно большая, сосуды широкие и соединительная ткань рыхлая. Большинство разветвленных трубочек, из которых она состоит, не имеют просвета. Секреция железы слабо выражена. Половой член по своему строению существенно не отличается от такового у детей более старшего возраста. У большинства мальчиков отмечается физиологический фимоз, который при тяжелых степенях может стать патологическим явлением. У девочек большие и малые половые губы относительно большие и покрывают клитор. У недоношенных половые органы недоразвиты - большие половые губы не покрывают малые. Девственная плева с относительно большим отверстием; половая щель часто зияет. Матка сразу после рождения ребенка весит от 3 до 6 г, длина ее 35 мм. Слизистая матки гиперемирована, шейка относительно большая, тестоватой консистенции. Влагалище . Длина его 25-35 мм. Стенки так близко приближаются одна к другой, что существует только потенциальная полость. Влагалище покрыто гиперемированной рыхлой слизистой. Плоский эпителий находится в состоянии усиленной пролиферации. Длина яичников - 12-13 мм. Соединительная ткань в них почти отсутствует. В центральной части яичников часто находят хорошо развитые граафовы фолликулы. Желтое тело отсутствует. Примордиальные фолликулы плотно прилегают друг к другу. Фаллопиевы трубы значительно более извилисты, чем у взрослых. Молочные железы располагаются над IV ребром по сосковой линии. Хорошо оформлены. Состоят из 12-15 долек. Если нет набухания, их трудно отграничить от окружающей подкожной жировой клетчатки Эндокринная система . Данные о функции эндокринных желез в период новорожденности очень скудны. Несмотря на то, что секреторная деятельность их начинается сразу после рождения, гормоны выделяются в ограниченном количестве. Эта недостаточность компенсируется гормонами, полученными и получаемыми новорожденными от матери. В период новорожденности особенное значение имеет вилочковая железа, а значение щитовидной железы несущественно. Эти две железы последовательно вступают в действие как факторы роста. Особенное значение имеют и надпочечники. Вилочковая железа характеризуется большими колебаниями в весе, форме и консистенции. Вес ее в среднем составляет 11,7 г (от 2 до 25 г). Вариации существуют и в гистологическом строении железы. В отдельных случаях преобладают лимфоидные элементы, а в других - соединительная ткань и пр. Фолликулы вилочковой железы представляют собой сочетание групп эпителиальных и лимфатических клеток. У новорожденного преобладает кортикальный слой. Вилочковая железа оказывает влияние на рост молодого организма и участвует в нейтрализации токсинов. Щитовидная железа у новорожденного имеет форму подковы и весит от 1 до 7 г (в среднем 3 г). Гистологическое строение ее близко к гистологическому строению железы у взрослых. Коллоид появляется еще в конце внутриутробного периода и заполняет преимущественно периферические фолликулы. Тироксин и йод существуют в незначительных количествах. В первые месяцы после рождения железа функционирует слабо. Щитовидная железа связана с процессами основного обмена и оказывает стимулирующее действие на симпатическую нервную систему. Она регулирует возбудимость нервной системы в целом и особенно коры головного мозга, оказывает влияние на сердечно-сосудистую систему, на процессы роста и окостенения. Увеличение щитовидной железы (struma neonatorum) может наблюдаться при недостаточности йода по время внутриутробного развития. Не всегда следует считать, что речь идет о врожденной эндокринопатии, возможно и переходное явление, связанное с известной гиперплазией паренхимы железы. Чаще наблюдается в областях с эндемическим зобом. Увеличенная щитовидная железа может создавать затруднения при родах. После рождения наличие увеличения щитовидной железы можно выяснить, взяв ребенка под мышки так, чтобы головка откинулась назад. При ее увеличении это отчетливо видно. Паращитовидные железы , числом 2-6, представляют маленькие круглые или овальные тельца, плотной консистенции, состоящие из цилиндрических эпителиальных клеток. Соединительная и жировая ткань слабо развиты. Недостаточное развитие желез иногда приводит к тетании. Гормон паращитовидных желез принимает участие в обмене кальция и поддерживает в организме кислотно-щелочное равновесие. Железы детей, вскармливаемых коровьим молоком, гипертрофированы, чего не наблюдается у детей, находящихся на естественном вскармливании. Такую гипертрофию связывают с высоким уровнем фосфора и иным соотношением кальция и фосфора в коровьем молоке. Надпочечники у новорожденных относительно большие - до 7 г. Наименьший вес - 0,80 г, наибольший-12 г. У новорожденного вес надпочечника относится к весу почки как 1: 9 (у взрослых - 1: 28). Строение желез не закончено, а функция их слабо выражена. Корковый слой надпочечников сравнительно хорошо развит. Некоторые авторы считают, что кора надпочечников у новорожденных обладает способностью синтезировать все необходимые кортикостероиды. В первые дни жизни значительная часть кортикостероидов выделяется в свободном состоянии или в соединении с сульфатами. Соотношение между 17-окси и 17-дезоксикортикостероидами в моче новорожденных ниже, чем у взрослых. Со второй недели жизни определяется значительное связывание стероидов с глюкуроновой кислотой. Функция надпочечников оказывает влияние на развитие головного мозга, половых желез и роста ребенка.
ТЕМА: ВНУТРИУТРОБНЫЙ ПЕРИОД И ПЕРИОД НОВОРОЖДЕННОСТИ
ПЛАН ЛЕКЦИИ
1. Основные закономерности роста и развития человека во внутриутробном периоде
2. Анатомо-физиологические особенности новорожденного
3. Потребности новорожденного и способы их удовлетворения
4. Основные проблемы периода новорожденности
1. Составление планов патронажей / дородовых, к новорожденному
2. Составление планов обучения уходу за новорожденным
Основные закономерности роста и развития человека
Во внутриутробном периоде
Период внутриутробного развития (антенатальный) занимает время от момента оплодотворения яйцеклетки до момента рождения ребенка и составляет 10 лунных месяцев (280 дней).
Внутриутробный период ребенка характеризуется быстрым формированием органов и систем. В этом периоде зародыш превращается в плод с органами и системами. На 1-й неделе эмбрионального развития происходит деление клеток, на 2-й неделе ткани дифференцируются, образуя два слоя, на 3-4-й неделе образуются сегменты тела, а с 5-8-й недели они приобретают присущие человеку формы строения тела. К 8-й неделе масса плода составляет 1г, а длина – 2,5см. Наиболее интенсивно увеличивается масса тела во внутриутробный период - за 9 мес в 1 млрд. 20 млн. раз, а за 20 лет после рождения всего лишь в 20 раз.
Во внутриутробном периоде выделяют две фазы:
фаза эмбрионального развития 0 - 3 месяца
фаза плацентарного развития с 3-х месяцев и до рождения
В эмбриональной фазе происходит формирование из зародыша плода с органами и системами. Особенности этого периода: быстрый рост, питание за счет матери, между матерью и плодом еще нет плаценты, следовательно, нет барьера и все вредные воздействия, действующие на мать, действуют и на ребенка.
При воздействии вредных факторов на организм беременной в первые три месяца нарушается органогенез (формирование органов), что ведет к возникновению врожденных уродств. Болезни этого периода называются эмбриопатиями. Лечение этих заболеваний неэффективно, значит, главное внимание - профилактике. Для этого нужно знать вредные факторы, опасные для беременной (тератогенные факторы).
Причинами, вызывающими отклонения в отдельных системах и органах плода, являются: патология плаценты, приводящая к кислородному голоданию плода; инфекции у матерей (токсоплазмоз, коревая краснуха на сроке, аденовирус, вирус простого герпеса, гриппа, цитомегало- вирус и др.); влияние вредных воздействий в виде радиации, токсических и травматических факторов; несбалансированное питание женщины во время беременности.
Здоровье ребенка зависит и от организации проведения родов. Если происходит нарушение родового акта, могут возникнуть асфиксия при нарушении пупочного кровообращения, а также травматические повреждения плода.
Средой обитания будущего ребенка является материнский организм, и от его состояния зависит физическое и психическое здоровье ребенка.
Неблагоприятные факторы воздействия на плод делятся на три группы: экзогенные (внешние), генетические и сочетанные.
К экзогенным факторам относят различные лекарственные вещества, средства, применяемые в промышленности, сельском хозяйстве, бытовой химии, вирусные инфекции. Воздействие на эмбрион и плод могут оказывать токи ультравысокой частоты, вибрация.
Алкоголь является наиболее частой причиной развития пороков плода во время внутриутробного периода ребенка, особенно при хронической интоксикации. Чаще всего возникают поражения центральной нервной системы, сердечно-сосудистой, а также мочеполовой системы. Кроме этого, у новорожденного ребенка могут диагностироваться симптомы алкогольный интоксикации, печеночная недостаточность.
У курящих матерей рождаются дети с нарушениями во внутриутробном развитии, с поражением центральной нервной системы.
Причиной генетических изменений являются мутантные гены, вследствие этого появляются дети с такими отклонениями, как расщелина верхней губы, поли– и синдактилия (наличие лишних пальцев или сращение пальцев на кисти и стопе), болезнь Дауна и др.
Для формирования тех или иных пороков развития имеет значение срок воздействия тератогенных факторов - поражается орган, который в этот момент наиболее быстро растет и дифференцируется, например:
6 - 8 недель беременности - пороки сердца;
8 - 10 недель беременности - пороки органов зрения.
В фазе плацентарного развития между матерью и плодом уже существует плацента, выполняющая барьерную функцию. Кроме этого, органы плода уже в основном сформированы. Поэтому вредные факторы уже не ведут к уродству плода, а вызывают воспалительную реакцию, ведущую не к нарушению строения органа, а к нарушению его функции. Эти болезни называют фетопатиями.
В этой фазе, когда появляется питание плода через плаценту, образуется система кровообращения. На 18-й неделе появляется подобие дыхательных движений, это способствует развитию древовидной структуры бронхов, а в дальнейшем – и легочной ткани. Формируется пищеварительная система: глотательные движения появляются на 14-й неделе, на 17-20-й неделе плод выпячивает губы, с 28-29-й недели он способен к активным сосательным движениям.
Мышечные движения появляются к 8-й неделе, на 18 - 20-й неделе мать начинает ощущать движения плода.
В периоде с 12-й по 18-ю неделю жизни в связи с плацентарным кровообращением воздействие неблагоприятных факторов не приводит к формированию пороков у плода, но могут возникнуть задержка роста и массы плода и нарушение дифференцировки тканей.
После 22-й недели могут быть преждевременные роды и рождение недоношенного ребенка или ребенка с дефицитом массы и роста.
В последующие недели внутриутробного периода созревают все органы и системы, происходит подготовка к внеутробной жизни, особенно это касается органов дыхания.
В связи с вышеизложенным, представляется особо важной так называемая антенатальная профилактика - дородовая охрана здоровья матери и ребенка. Основные ее звенья:
1. Наблюдение за течением беременности в женской консультации.
2. Система дородовых патронажей детских поликлиник.
3. Государственное законодательство.
После перерезки пуповины начинается внеутробный период жизни, который, в свою очередь, начинается с периода новорожденности или неонатального. Неонатальный период продолжается от 0 до 28 дней и подразделяется на ранний (0 - 7 дней) и поздний (8 -28 дней).
В силу особой важности и специфики средств и методов охраны здоровья плода и новорожденного принято поздний фетальный, интранатальный (роды) и ранний неонатальный периоды объединять под общим названием "перинатальный период":
с 28-й недели внутриутробного развития до 7 дня внеутробного
Число детей, погибающих в перинатальном периоде, равно числу смертных случаев в течение 40 лет жизни. Вот почему борьба за сохранение жизни в перинатальном периоде является залогом снижения общего уровня смертности и увеличения продолжительности жизни.
| |
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ НОВОРОЖДЕННОГО
С момента рождения и перерезки пупочного канатика у ребенка прекращается связь с матерью. Он вступает в период внеутробной жизни - период новорожденности. С первым криком ребенок начинает приспосабливаться к окружающей среде. Период новорожденности. В течение этого периода складываются своеобразные анатомо-физиологические особенности новорожденного. В организме ребенка происходит определенная перестройка. С одной стороны, начинают функционировать органы и системы, которые не функционировали во внутриутробном периоде, с другой стороны, изменяются функции ряда органов.
Ранний неонатальный период - самый ответственный для адаптации ребенка к внеутробному существованию.
В этот период:
Устанавливается самостоятельное легочное дыхание;
легкие, которые до рождения ребенка были спавшимися, безвоздушными, после рождения расправляются, наполняются воздухом.
Изменяется способ питания, начинают функционировать пищеварительные органы;
В сердечно-сосудистой системе происходит ряд изменений: закрываются зародышевые кровеносные пути - боталлов и аранциев протоки, овальное отверстие, остатки пупочных сосудов, устанавливается постоянный малый и большой круг кровообращения, устанавливается внеутробное кровообращение с большим и малым кругом;
Появляется самостоятельная терморегуляция;
Изменяется тип кроветворения, физические и химические свойства крови;
Значительно повышается обмен веществ;
Все функции организма находятся в состоянии неустойчивого равновесия
Все сказанное подчеркивает важность специального ухода за новорожденными. Для осуществления грамотного, эффективного ухода за новорожденными необходимо знание анатомо-физиологических особенностей детей в этом периоде.
При переходе ребенка к внеутробной жизни резко изменяются условия внешней и внутренней его среды. Ребенок начинает существовать в окружающей среде с более низкой, чем в матке температурой, имеется гравитация, масса звуковых, тактильных, зрительных раздражителей. Необходим иной способ дыхания и получения питательных веществ. Кроме того, изменение условий происходит очень резко, в момент рождения. Поэтому состояние ребенка после рождения можно охарактеризовать как стрессовое. Все органы и системы приспосабливаются к новым условиям, но в условиях стресса находятся в состоянии неустойчивого равновесия, поэтому легко возникает нарушение процессов приспособления (адаптации) при малейших нарушениях условий жизни (питания, ухода, внешней среды).
Течение адаптационных процессов зависит кроме этого от исходного состояния ребенка(наследственность, течение беременности и родов) У ребенка, развивающегося во внутриутробном периоде в хороших условиях, процессы адаптации пройдут легко, без осложнений, иногда даже незаметно. А у ребенка, перенесшего внутриутробною гипоксию, адаптация будет трудной, чаще возникнут так называемые транзиторные (переходные, физиологические) состояния:
транзиторная лихорадка, физиологическая желтуха, половой криз, мочекислый инфаркт почек, физиологическая убыль веса, физиологическая эритема.
Транзиторные состояния - это не заболевания, а состояния отражающие трудности процессов адаптации к внеутробной жизни. Они не требуют лечения, проходят самостоятельно в условиях правильного ухода (внешняя среда, питание, гигиенический уход). Однако, при несоблюдении требований к уходу, транзиторные состояния легко могут перейти в заболевания, поэтому их и называют пограничными.
Тема: Антенатальный и неонатальный период
Антенатальный период
Антенатальный (или внутриутробный) период длится 280 дней от момента зачатия до наступления родов или 38-42 недели (1 неделя = 7 дням).
Подразделяют на 2 стадии:
Эмбриональная - происходит формирование всех органов и систем;
Плацентарная - осуществляются интенсивные процессы созревания и дифференцировки всех тканей, увеличение длины и массы плода.
В течение этого периода возможно влияние неблагоприятных факторов на плод, приводящее к неправильному развитию органов и тканей, преждевременным родам, внутриутробной гипотрофии.
Для предупреждения негативного воздействия проводятся мероприятия по антенатальной охране, осуществляемые акушерской и педиатрической службой.
После постановки беременной на учет в женской консультации, передается информация в детскую поликлинику, которая проводит плановые родовые патронажи.
1-ый родовой патронаж проводится оптимально в сроки 8-12 недель.
Цель: обеспечение максимально комфортных и безопасных условий для развития плода.
При 1-ом дородовом патронаже выявляются неблагоприятные факторы, которые могут негативно повлиять на плод, и составляется план мероприятий по охране плода.
Беременная, у которой выявлены факторы риска, ставится на учет для контроля, наблюдения и оказания ей помощи.
2-ой дородовый патронаж проводится в сроке 30-32 недели, т.е. при выходе женщины в декретный отпуск.
Цель : подготовка беременной и ее семьи к появлению новорожденного.
В антенатальный период проводятся следующие обязательные мероприятия:
1. Медико-генетическое консультирование семей, отягощенных наследственными заболеваниями.
2. Обязательная 3-кратная (а по необходимости - и более) ультразвуковая диагностика беременных в сроки 6-12 недель, 14-20 недель, 26-32 недели.
3. Проведение специальных исследований по показаниям. Например: первобеременным 35 и более лет - определение сывороточных белков-маркеров ряда заболеваний, микроскопия амниотической жидкости и т.д
С первыми признаками родовой деятельности начинается интранатальный этап, и женщина поступает в родильный дом.
Для определения внутриутробного возраста ребенка введено понятие “гестационный возраст” . Недели гестации отсчитываются от первого дня последней менструации. В зависимости от срока гестации новорожденные подразделяются на:
Доношенных, родившихся при сроке гестации 38-42 недели;
Недоношенных, родившихся при сроке менее 37 недель гестации;
Переношенных, родившихся при сроке более 42 недель гестации.
С рождения ребенка начинается неонатальный период.
Неонатальный период
Период новорожденности длится с момента первого вдоха ребенка до 28 дня жизни.
В этот период начинает функционировать легочное дыхание, второй круг кровообращения. Все функции организма находятся в состоянии неустойчивого равновесия, адаптационные механизмы легко нарушаются, что существенно отражается на общем состоянии новорожденного. Идет интенсивное развитие анализаторов, прежде всего - зрительного, начинают развиваться координационные движения, образуются условные рефлексы.
Новорожденный, родившийся в сроке 38-42 недели, с массой тела 2501 г и более, длиной тела 46 см и более, считается доношенным.
В первую минуту жизни состояние новорожденного ребенка оценивается по шкале Верджинии Апгар . Определяется пять важнейших признаков, каждый из которых получает оценку от 0 до 2 баллов.
Шкала Апгар
| Признак | Оценка в баллах | ||
| Частота и ритм сердцебиений | отсутствует | 100 и менее в 1 минуту | более 100 в 1 минуту |
| Характер дыхания | отсутствует | крик слабый; редкие, нерегулярные вдохи | громкий крик; ритмичное дыхание 40-60 в минуту |
| Мышечный тонус | отсутствует | конечности слегка согнуты; слабый | активные движения, конечности согнуты |
| Рефлекторная возбудимость (реакция на носовой катетер) | отсутствует | слабая (гримаса) | хорошо выражена (кашель, чихание) |
| Цвет кожных покровов | синюшная или бледная | розовое тело, (акроцианоз) | розовая и тела и конечностей |
Здоровые дети оцениваются в 8-10 баллов.
В конце 5-ой минуты состояние ребенка повторно оценивается по шкале Апгар (при необходимости - каждые 5 минут до 20-ой минуты), что в динамике позволяет определить компенсаторные возможности организма ребенка.
Оценивается степень зрелости новорожденного - это состояние, характеризующее способность органов и систем к обеспечению внеутробного существования. Устанавливается по комплексу внешних и функциональных признаков.
1. Внешние (анатомические) признаки:
Длина тела от 48 до 56 см (в среднем 51-53см);
Масса тела от 2800 до 6000 г (в среднем 3200-3500 г);
Массо-ростовой коэффициент от 60 до 65 (частное от деления массы в граммах на рост в сантиметрах);
Пропорции тела:
a) туловище длиннее, чем ноги;
b) окружность головы равна или больше окружности груди на 1-2 см;
c) руки длиннее ног;
d) ширина размаха рук меньше длины тела;
e) длина головы составляет ¼ длины тела;
Кожа розовая, чистая, бархатистая, покрыта сыровидной смазкой;
Подкожно-жировой слой развит хорошо, выражен равномерно;
Большой родничок открыт (в 15% случаев - открыт и малый родничок);
Кости черепа, хрящи носа, ушей - плотные;
Пупочное кольцо расположено посредине живота;
Ногтевые пластинки полностью покрывают ногтевые фаланги пальцев;
Пушковый покров (лануго) расположено только на головке, на плечиках, между лопатками;
Половая щель у девочек закрыта и клитор не виден, т.к. большие половые губы прикрывают малые;
Оба яичка у мальчика опущены в мошонку.
2. Функциональные признаки:
Движения конечностей активны, хаотичны, конечности согнуты в суставах;
Тонус мышц повышен с преобладанием тонуса сгибателей;
Температура тела относительно устойчива и колеблется в пределах не более 0,5-0,6 о С в сутки;
Дыхание относительно стабильное, 40-60 в минуту, апноэ отсутствует;
Сердцебиение относительно ритмичное, стабильное 120-140 в минуту;
Рефлексы живые, симметричные, вызываются специфические рефлексы новорожденных.
Незрелый доношенный ребенок - развивающийся при неблагоприятном протекании беременности, что приводит к морфологической и функциональной недостаточности организма к жизни во внеутробных условиях.
Функциональная незрелость - неспособность поддерживать температуру тела при адекватной температуре окружающей среды; снижение рефлексов сосания и глотания, приступы апноэ и цианоза, отечность, бедность движений, гипотония, гипорефлексия, слабость эмоциональных реакций.
Анатомо-физиологические особенности органов и систем новорожденного ребенка.
Кожа новорожденного гладкая, бархатистая, эластичная, нежно-розового цвета. Роговой слой тонкий; эпидермис сочный, рыхлый.
Базальная мембрана развита слабо, вследствие чего связь эпидермиса и дермы очень слабая, поэтому при заболевании легко отделяется эпидермис от дермы. Базальный слой содержит мало меланина, вследствие чего кожа новорожденного более светлая.
Потовые железы - к рождению сформированы, но выводные протоки недоразвиты, закрыты эпителиальными клетками, поэтому до 1 месяца потоотделения не наблюдается.
Сальные железы - начинают функционировать внутриутробно; их секрет с клетками эпидермиса образует “творожистую смазку”, которая облегчает прохождение по родовым путям. На лице могут перерождаться в кисты, образуя бело-желтые образования - milia.
Волосы - отличаются отсутствием в них сердцевины, поэтому они легкие - “пушковые” (лануго). Располагаются на плечах, спинке, на голове новорожденного; разной длины и цвета и не определяют дальнейшую пышность волосяного покрова.
Подкожно-жировая клетчатка - начинает развиваться на 5-ом месяце внутриутробной жизни. У доношенного новорожденного жировой слой хорошо развит на щеках, бедрах, голенях, предплечьях и слабо - на животе. В грудной, брюшной полостях, забрюшинном пространстве скопление жировой ткани почти отсутствует.
Подкожно-жировая клетчатка у новорожденных сохраняет участки эмбриональной ткани, которая обладает жиронакапливающей и кровеобразующей функцией. Скопления подкожной клетчатки представлены бурой жировой тканью, обладающей функцией теплопродукции.
Функции кожи :
1. Защитная - несовершенна, т.к. кожа тонкая, нежная, легко ранимая.
2. Выделительная - развита хорошо, т.к. имеется большая площадь поверхности кожи с обильной васкуляризацией.
3. Терморегуляторная - развита недостаточно, т.к. из-за обильного кровоснабжения и большой поверхности кожи ребенок легко переохлаждается и перегревается.
4. Дыхательная - развита значительно лучше, чем у взрослых. Газообмен через кожу составляет 40% (у взрослых 2%), поэтому необходим тщательный уход за кожей и одежда должна соответствовать возрасту и погоде.
5. Восстановительная (регенераторная) - развита достаточно хорошо за счет обильного кровоснабжения и высокого уровня обменных процессов.
6. Витаминообразующая - развита хорошо. Под воздействием солнечных лучей в коже ребенка образуется витамин “D”, являющийся обязательным компонентом фосфорно-кальциевого обмена, который лежит в основе остеогенеза и ряда других процессов. Следовательно, пребывание на воздухе - обязательное условие нормального развития и роста ребенка.
Пупочная ранка - остается после отпадения пупочного остатка на 3-4-е сутки. Заживает к 7-10 дню жизни, эпителизируется к 3-4 неделям. Является основными входными воротами инфекции и требует тщательного ухода.
Костно-мышечная система.
Череп . Швы черепа широкие, закрыты не полностью. На месте стыка костей имеются роднички, прикрытые соединительно-тканной мембраной. Между лобными и теменными костями, в месте соединения венечного и стреловидного швов, имеется ромбовидный большой родничок . Его размер (расстояние между сторонами) от 3 до 1,5-2 см. К рождению у всех детей - открыт. Малый родничок расположен между теменной и затылочной костью, открыт у недоношенных детей и у 15% доношенных. Закрывается не позднее 4-8 недели после рождения. Стреловидный, венечный и затылочный швы открыты и начинают закрываться с 3-4 месячного возраста.
Функция родничка - способствовать приспособлению головки плода к размерам и форме родовых путей матери, путем конфигурации (захождением костей одна на другую), тем самым, защищая мозг ребенка от травмы.
Позвоночник новорожденного не имеет физиологических изгибов.
Грудная клетка - короткая и широкая, с горизонтально расположенными ребрами. Ребра содержат красный костный мозг.
Кости таза - относительно малы, форма напоминает воронку. Отличаются малой вместимостью.
Мышцы - развиты слабо. Мышечные волокна тонкие, с возрастом толщина их увеличивается. У новорожденного основная масса приходится на мышцы туловища, а не конечностей. До 3-4 месяцев характерен физиологический гипертонус мышц-сгибателей, поэтому возникает поза флексии (эмбриональная поза): голова слегка приведена к груди, руки согнуты в локтевых суставах и прижаты к боковой поверхности грудной клетки, кисти сжаты в кулачки, ноги согнуты в коленных и тазобедренных суставах.
Движения хаотичны, не скоординированы. По мере роста ребенка, крупные мышцы развиваются быстрее, чем мелкие.
Дыхательная система - несовершенна. На всем протяжении дыхательные пути относительно узкие, выстланы рыхлой слизистой оболочкой, имеющей обильное кровоснабжение. Слизистые железы сформированы, но функции их снижены, защитной слизи вырабатывается мало и содержание в ней секреторных иммуноглобулинов “А” - низкое. Поэтому слизистая относительно сухая, плохо защищена, т.е. легко ранима и склонна к развитию отека.
Верхние дыхательные пути недоразвиты.
Носовые ходы узкие, нижний носовой ход отсутствует, что приводит к быстрому нарушению носового дыхания даже при незначительном воспалении. Дыхание через рот у новорожденного невозможно из-за того, что большой язык оттесняет надгортанник кзади.
Придаточные пазухи носа развиты слабо или отсутствуют, поэтому синуситов у новорожденных практически не бывает. Глотка узкая и мала. Лимфоглоточное кольцо развито слабо. Но слуховая (евстахиева) труба, соединяющая ее со средним ухом, короткая и широкая, что способствует частому развитию такого осложнения, как отит. Гортань широкая, короткая, воронкообразной формы с отчетливым сужением в области подсвязочного пространства. Голосовые связки над гортанью короткие, голосовая щель между ними узкая. Эти особенности способствуют быстрому развитию стеноза гортани при ларингите. Трахея узкая, хрящи мягкие, податливы, могут спадаться и вызывать, так называемый - “врожденный стридор” - грубое храпящее дыхание и экспираторную одышку. Бронхи сформированы, хрящи мягкие, склонны к спадению. Правых бронх - продолжение трахеи, короче и шире левого, поэтому инородные тела чаще попадают сюда. Легкие богаты рыхлой соединительной тканью, малоэластичны, маловоздушны, богаты кровеносными сосудами, поэтому склонны к развитию отека, ателектазу (спадению альвеол) и эмфиземе (перерастяжению альвеол). Диафрагма расположена относительно выше, чем у взрослых, сокращения ее слабы.
Первый вдох новорожденного обусловлен раздражением дыхательного центра в связи со значительным снижением парциального давления кислорода и повышения парциального давления углекислого газа. Кроме того, резкое изменение температуры и влажности вследствие перехода от внутриутробного к внеутробному существованию, является дополнительным импульсом для дыхательного центра.
Для новорожденного характерен диафрагмальный тип дыхания: поверхностное, частое, аритмичное. Частота дыхания 40-60 в минуту; соотношение частоты дыхания и пульса (ЧДД: ЧСС) = 1: 2,5-3-3,5.
Похожая информация.